
Τι είναι η γονιμοποίηση;
Ως γονιμοποίηση ορίζεται η ένωση του σπερματοζωαρίου με το ωάριο. Το σπερματοζωάριο είναι ο αρσενικός γαμέτης, που απελευθερώνεται στον κόλπο της γυναίκας κατά τη διάρκεια της συνουσίας. Για να επιτευχθεί η γονιμοποίηση, θα πρέπει να υπάρχει η παράλληλη παρουσία ενός ώριμου ωάριου. Κάθε μήνα μια από τις ωοθήκες απελευθερώνει ένα ωάριο που μπορεί να συναντηθεί με ένα από τα 4 εκατομμύρια σπερματοζωάρια που ο άντρας εκσπερματώνει μέσα στον κόλπο.
Πώς επιτυγχάνεται η γονιμοποίηση;
Οι τρεις κυριότεροι φραγμοί που καλούνται τα σπερματοζωάρια να υπερνικήσουν είναι το όξινο περιβάλλον του κόλπου, η τραχηλική βλέννα και η μητροσαλπιγγική συμβολή. Το σπερματοζωάριο οδηγείται μέσω του τραχήλου στη μήτρα και από εκεί κατευθύνεται στις σάλπιγγες. Εκεί – στη λήκυθο των σαλπίγγων- επιτελείται η γονιμοποίηση (Εικ. 1,2). Για να διεισδύσει στο ωάριο το σπερματοζωάριο θα πρέπει πρώτα να διασπάσει τα δύο τοιχώματα που περιβάλουν το ωάριο. Το ακροσωμάτιο του σπερματοζωαρίου έρχεται σε επαφή με τον ακτινωτό στέφανο και απελευθερώνει πεπτικά ένζυμα που διαλύουν το ζελατινωειδές στρώμα γύρω από το ωάριο που ονομάζεται διαφανής ζώνη. Μόλις ένα σπερματοζωάριο φτάσει στην κυτταρική μεμβράνη του ωαρίου πυροδοτείται μια αντίδραση που απλώνεται στη μεμβράνη του ωαρίου αποτρέποντας άλλα σπερματοζωάρια να διαπεράσουν τη μεμβράνη του ωαρίου. Μόλις το σπερματοζωάριο φθάσει στο εσωτερικό του ωαρίου χάνει την ουρά του και οι δύο πυρήνες συγχωνεύονται με αποτέλεσμα τα 23 χρωμοσώματα του ωαρίου και τα 23 χρωμοσώματα του σπερματοζωαρίου να ενώνονται και να δημιουργείται το ζυγωτό.
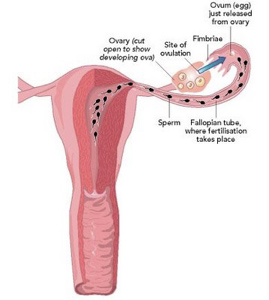
Εικ.1
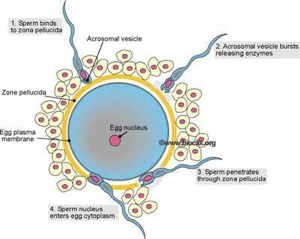
Εικ.2
Πώς καθορίζεται το φύλο του μωρού;
Ως γνωστόν, τα χρωμοσώματα περιέχουν όλες τις πληροφορίες που απαιτούνται για τον προσδιορισμό της γενετικής δομής του εμβρύου. Φυσιολογικά όλοι οι άνθρωποι έχουν δύο χρωμοσώματα που καθορίζουν το φύλο: Ο συνδυασμός των Χ και Υ κάνει το αρσενικό και ο συνδυασμός των Χ και Χ το θηλυκό άτομο. Όλα τα ωάρια έχουν Χ φυλετικά χρωμοσώματα ενώ τα σπερματοζωάρια και τα δύο φυλετικά χρωμοσώματα Χ ή Υ. Ως εκ τούτου οι αρσενικοί γαμέτες καθορίζουν το φύλο του μωρού.
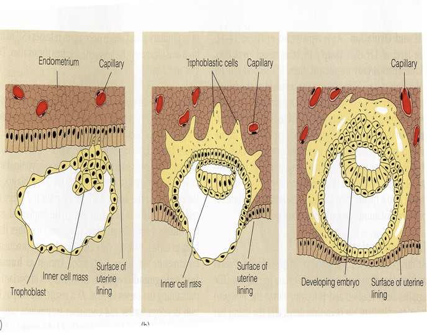
Τι συμβαίνει τις πρώτες ημέρες κατά την ανάπτυξη του εμβρύου και πώς πραγματοποιείται η εμφύτευση;
Μετά τη γονιμοποίηση το ζυγωτό αρχίζει μια διαδικασία μιτωτικών διαιρέσεων (Εικ. 3) ώσπου να λάβει τη μορφή του μοριδίου. Καθώς το μορίδιο κινείται ελεύθερα στο εσωτερικό της μήτρας, γεμίζει με υγρό και τα κύτταρα εσωτερικά αρχίζουν να σχηματίζουν δύο ξεχωριστές ομάδες. Σε αυτό το στάδιο σχηματίζεται η βλαστοκύστη. Το εσωτερικό στρώμα των κυττάρων ονομάζεται εμβρυοβλάστη και από αυτό θα σχηματιστεί το έμβρυο. Το εξωτερικό στρώμα ονομάζεται τροφοβλάστη από το οποίο θα αναπτυχθεί μέρος του πλακούντα (Εικ.4). Σε αυτό το σημείο η διαφανής ζώνη αποσυντίθεται. Η τροφοβλάστη διαθέτει συγκεκριμένα κύτταρα τα οποία αυξάνουν τη σύνδεση με το πεπαχυσμένο ενδομήτριο. Το «παράθυρο» της υποδεκτικότητας του ενδομητρίου έχει συγκεκριμένη χρονική διάρκεια (από την 20η έως την 22η ημέρα ενός φυσιολογικού κύκλου 28 ημερών.
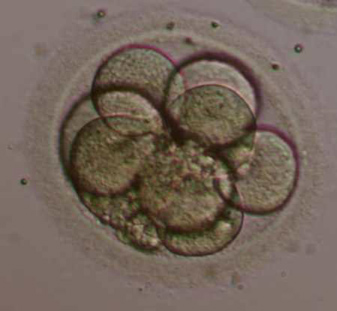
Εικ.3
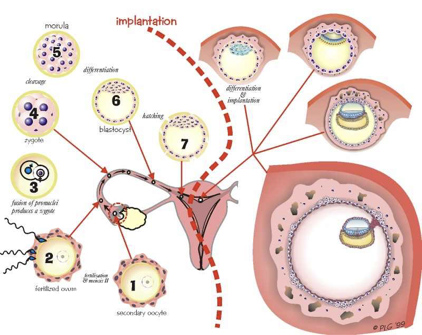
Εικ. 4
Ποιες ορμονικές αλλαγές συμβάλλουν στη διατήρηση της κύησης;
Τα κύτταρα της τροφοβλάστης εκκρίνουν hCG που βοηθά στη διατήρηση του ωχρού σωματίου που φυσιολογικά θα παλινδρομούσε. Η παραγωγή της αρχίζει ταυτόχρονα με την πρώτη διαφοροποίηση και την εμφάνιση της τροφοβλάστης, πριν ακόμη ολοκληρωθεί η εμφύτευση. Όμως, είναι ανιχνεύσιμη 11 ημέρες μετά τη γονιμοποίηση όταν τα επιπεδά της στο αίμα είναι 25 mIU/ml. Με τη σειρά του, το ωχρό σωμάτιο συνεχίζει να εκκρίνει προγεστερόνη, η οποία διατηρεί το ενδομήτριο στην εκκριτική φάση, καθώς και 17-β-οιστραδιόλη. Η συνεχής και αυξημένη έκκριση προγεστερόνης από το ωχρό σωμάτιο προάγει τη διαίρεση και τη διαφοροποίηση των στρωματικών κυττάρων με συνέπεια τη μετατροπή του ενδομητρίου σε υποδεκτικό. Αυτό βοηθά τη βλαστοκύστη να συνεχίσει να αναπτύσσεται και να παραμένει ενσωματωμένη στο ενδομήτριο (Εικ.5). Αυτό το σύστημα υποστήριξης της εμβρυικής ζωής λειτουργεί έως ότου ο πλακούντας θα αναλάβει την παραγωγή της προγεστερόνης.
Εικ. 5
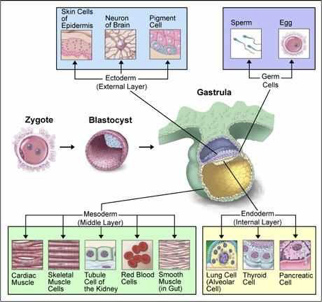
Πώς ξεκινά ο σχηματισμός του εμβρύου;
Όσον αφορά το σχηματισμό του εμβρύου, η εμβρυοβλάστη εντός της βλαστοκύστης μορφοποιείται σε τρία πρωταρχικά στρώματα: εκτόδερμα, μεσόδερμα και ενδόδερμα (Εικ. 6). Το εκτόδερμα αποτελεί το νευρικό ιστό και το επιθήλιο που καλύπτει την εξωτερική επιφάνεια. Από αυτό θα αναπτυχθούν η επιδερμίδα, συμπεριλαμβανομένων των μαλλιών και των νυχιών, οι αδένες του δέρματος, η στοματική κοιλότητα, η ρινική κοιλότητα, ο πρωκτός, ο κόλπος, ο εγκέφαλος, ο νωτιαίος μυελός, τα αισθητήρια όργανα, ο φακός του ματιού και το επιθήλιο του επιπεφυκότα, η υπόφυση, ο μυελός των επινεφριδίων και το σμάλτο των δοντιών. Από το μεσόδερμα θα αναπτυχθούν το μυϊκό σύστημα (γραμμωτός, λείος και καρδιακός μυς), ο συνδετικός ιστός, το επιθήλιο των αιμοφόρων αγγείων, τα οστά, το αίμα και οι χόνδροι, η οδοντίνη των δοντιών, ο φλοιός των επινεφριδίων, οι νεφροί και οι ουρητήρες. Το επιθήλιο των σπλάχνων προέρχεται από το ενδόδερμα. Πιο συγκεκριμένα, το επιθήλιο και οι αδένες του πεπτικού συστήματος, του αναπνευστικού και τμήματα του ουροποιογεννητικού συστήματος, του θυρεοειδούς και των παραθυρεοειδών αδένων, καθώς και του θύμου αδένα αναπτύσσονται από το ενδόδερμα.
Εικ.6
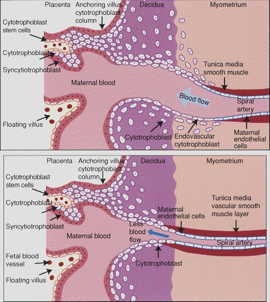
Πώς σχηματίζεται ο πλακούντας;
Καθώς, συμβαίνουν αλλαγές στο ενδομήτριο, η κυτταρική ανάπτυξη και η συσσώρευση του γλυκογόνου προκαλεί την ένωση των ιστών του εμβρύου και του φθαρτού. Στο σημείο αυτό σχηματίζεται ο πλακούντας. Με την αύξηση του εμβρύου δημιουργούνται κενοτοπιώδεις χώροι εντός τη συγκυτιοτροφοβλάστης, ενώ η κυτταροτροφοβλάστη δίνει προσεκβολές προς τη συγκυτιοτροφοβλάστη, που θα σχηματίσουν τις πρωτογενείς λάχνες (αρχή 3ης εβδομάδας της κύησης). Την 3η εβδομάδα αγγειοβλάστες εισέρχονται στις πρωτογενείς λάχνες και έτσι δημιουργούνται οι δευτερογενείς λάχνες. Συγχρόνως, η συγκυτιοτροφοβλάστη διατείνεται πληρώνεται με αίμα και δημιουργούνται οι μεσολάχνιοι χώροι. Στο τέλος της 3ης εβδομάδας, οι αγγειοβλάστες ωριμάζουν προς ερυθροκύτταρα και ενδοθηλιακά κύτταρα και δημιουργουνται οι τριτογενείς λάχνες. Τελικά, τα τροφολαστικά κύτταρα εισχωρούν βαθιά στο μυομήτριο ώστε τα ελικοειδή αρτηρίδια της μήτρας να αποκτούν ικανοποιητική διάμετρο, να αντλείται επαρκής ποσότητα αίματος από τους μεσολάχνιους χώρους και να τροφοτείται επαρκώς ο πλακούντας (Εικ. 7).
Εικ.7
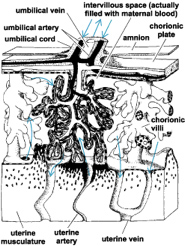
Ποιος ο ρόλος του πλακούντα;
Ο πλακούντας δεν αναμιγνύει το αίμα της μητέρας και του εμβρύου, αλλά επιτρέπει τα θρεπτικά συστατικά και τα μεταβολικά απόβλητα να διαχέονται ανάμεσα στα δύο συστήματα αίματος (Εικ.8). Ο πλακούντας παρέχει προστασία φιλτράροντας τις πολλές βλαπτικές ουσίες με τις οποίες έρχεται σε επαφή η μητέρα (μητροπλακουντιακός φραγμός). Δυστυχώς, όμως, ο πλακούντας δεν μπορεί να προστατέψει από κάποια τερατογόνα όπως: η θαλιδομίδη, η ηρωίνη, η κοκαΐνη, η ασπιρίνη, το αλκοόλ, οι χημικές ουσίες του καπνού των τσιγάρων κ.α..
Εικ.8
Πότε λαμβάνει ο πλακούντας την τελική του μορφή;
Ο πλακούντας λαμβάνει την τελική του μορφή με το χοριακό πέταλο στην εμβρυική πλευρά και το βασικό φθαρτιό πέταλο στη μητρική πλευρά, την 50η ημέρα από τη γονιμοποίηση. Ανάμεσα στα δύο πέταλα, αναπτύσσονται διαφράγματα και οι κοτυληδόνες. Στο τέλος της κύησης, το βάρος του πλακούντα είναι 500-600 γρ. και το σχήμα του δισκοειδές με διάμετρο 15-25 εκ. (Εικ.9).
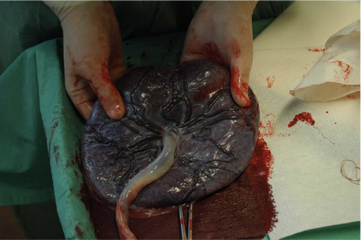
Εικ.9
Ποια η ενδοκρινική λειτουργία του πλακούντα;
Όσον αφορά την ενδοκρινική λειτουργία του πλακούντα, στον πλακούντα αναπτύσσονται οι hCG και HCS. Η hCG μοιάζει στη δομή με την LH της υπόφυσης και βοηθά στη διατήρηση του ωχρού σωματίου της μητέρας. Η HCS μοιάζει με την προλακτίνη και την αυξητική ορμόνη και βοηθάει στην αύξηση κατανομής του λίπους με τη χρήση γλυκόζης από τους ιστούς της μητέρας. Έτσι, η πλεονάζουσα γλυκόζη χρησιμοποιείται στον πλακούντα και στο έμβρυο για περαιτέρω ανάπτυξη τους. Παράλληλα, στον πλακούντα παράγονται και στεροειδείς ορμόνες όπως η προγεστερόνη και τα οιστρογόνα. Η προγεστερόνη και τα οιστρογόνα βοηθούν στη διατήρηση του ενδομητρίου και υποστηρίζει την ανάπτυξη των μαζικών αδένων.
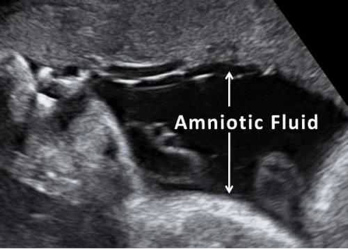
Τι είναι το αμνιακό υγρό;
Συνδεδεμένος με τον πλακούντα είναι ένας μεμβρανώδης σάκος που περιβάλει και προστατεύει το έμβρυο, το άμνιο. Μεγαλώνει σε μέγεθος και αρχίζει να γεμίζει κυρίως με υγρό, περίπου δύο εβδομάδες μετά τη γονιμοποίηση. Αυτό το υγρό ονομάζεται αμνιακό υγρό, επιτρέπει στο έμβρυο να κυκλοφορεί ελεύθερα, χωρίς το τοίχωμα της μήτρας να είναι πολύ σφικτό πάνω στο έμβρυο (Εικ.10).
Εικ. 10
Μετά από ακόμη 10 εβδομάδες, το υγρό εμπλουτίζεται σε πρωτεΐνες, υδατάνθρακες, λιπίδια και φωσφολιπίδια, ουρία και ηλεκτρολύτες, τα οποία ενισχύουν την ανάπτυξη του εμβρύου. Στα τελευταία στάδια της κύησης ένα μεγάλο μέρος του αμνιακού υγρού αποτελείται από εμβρυϊκά ούρα. Το έμβρυο καταπίνει το υγρό και στη συνέχεια, το αποβάλει ώστε να προετοιμάσει το πεπτικό σύστημα, για φυσιολογική λειτουργία μετά τον τοκετό. Το έμβρυο επίσης «αναπνέει» το υγρό για να βοηθήσει την ανάπτυξη των πνευμόνων (Εικ. 11).
Εικ. 11
Τι είναι το ολιγάμνιο;
Η έλλειψη αμνιακού υγρού ή ολιγάμνιο μπορεί να είναι ανησυχητική κατά τη διάρκεια της εγκυμοσύνης. Το ολιγάμνιο μπορεί να προκληθεί από λοίμωξη, δυσλειτουργία ή δυσπλασία των νεφρών (δεδομένου ότι μεγάλο μέρος του αμνιακού υγρού είναι ούρα) πρόωρη ρήξη των μεμβρανών ή ιατρογενώς από αμνιοπαρακέντηση ή λήψη τροφοβλάστης. Το αποτέλεσμα του ολιγάμνιου είναι η υποπλασία των πνευμόνων, η οποία δυνητικά θανατηφόρα και το έμβρυο μπορεί να πεθάνει λίγο μετά τη γέννηση (σύνδρομο νεογνικής αναπνευστικής δυσχέρειας).
Τι είναι το υδράμνιο;
Όσον αφορά τις περιπτώσεις με περίσσεια αμνιακού υγρού ή αλλιώς υδράμνιο, το υδράμνιο μπορεί να είναι προδιαθεσικός παράγοντας κινδύνου για πρόπτωση του ομφάλιου λώρου και μερικές φορές αποτελεί ένδειξη εμβρυικής μακροσωμίας (πχ σε σακχαρώδη διαβήτη της κύησης). Στο 50% των περιστατικών υδραμνίου δεν ανευρίσκεται η αιτία. Ένα βασικό αίτιο είναι ο σακχαρώδης διαβήτης από τη μητέρα, ενώ λοιμώξεις ή συγγενείς ανωμαλίες (ΚΝΣ, ΓΕΣ, αδυναμία κατάποσης) του εμβρύου, επίσης, ενοχοποιούνται.
Πώς ελέγχεται ο όγκος του αμνιακού υγρού;
Το αμνιακό υγρό, όπως προείπαμε περιβάλλεται από την χοριοαμνιακή μεμβράνη. Ο καθορισμός του όγκου του επιτελείται μέσω:
1. της φυσιολογικής ρύθμισης του ισοζυγίου υγρών του εμβρύου – παραγωγή ούρων και κατάποση,
2. των μετακινήσεων του ύδατος και των ουσιών που περιέχονται σ’ αυτό διαμέσου των υμένων του πλακούντα,
3. των μητρικών παραγόντων που επηρεάζουν τη διαπλακουντιακή μετακίνηση των υγρών.
Τι περιέχει το αμνιακό υγρό;
Η ανάλυση της βιοχημικής σύστασής του μας δίνει πληροφορίες για τις αλλαγές που παρατηρούνται κατά την εξέλιξη της εγκυμοσύνης. Μέχρι την 11η εβδομάδα της κύησης, το αμνιακό υγρό χαρακτηρίζεται από χαμηλές συγκεντρώσεις πρωτεϊνών και ενζύμων (περίπου 900 φορές μικρότερη απ’ αυτή του μητρικού ορού). Όλες οι πρωτεΐνες, εκτός από την α-εμβρυϊκή πρωτεΐνη, απαντούν σε πολύ χαμηλές συγκεντρώσεις στο 1ο τρίμηνο της κύησης. Το εμβρυϊκό δέρμα, που κερατινοποιείται κατά το 2ο τρίμηνο, πιθανώς αποτελεί την κύρια πηγή του αμνιακού υγρού στα πρώιμα στάδια της κύησης. Η ρήξη της στοματοφαρυγγικής και αμαρικής μεμβράνης περίπου στο τέλος της 5ης και 7ης εβδομάδας αντίστοιχα, επιτρέπει την κυκλοφορία του υγρού μεταξύ του πεπτικού και του αναπνευστικού συστήματος του εμβρύου, με αποτέλεσμα να τροποποιείται η σύνθεση του αμνιακού υγρού μετά την 8η εβδομάδα της κύησης. Η συγκέντρωση των πρωτεϊνών και των ενζύμων του αμνιακού υγρού αυξάνεται απότομα μετά τη 10η εβδομάδα. Το γεγονός αυτό σχετίζεται με την ανάπτυξη των εμβρυϊκών νεφρών, που αρχίζουν να παράγουν ούρα. Επιτελούνται αλλαγές στη βιοχημική σύσταση του αμνιακού υγρού με την παρουσία ηλεκτρολυτών, πρωτεϊνικών μορίων σε όλο το δεύτερο και τρίτο τρίμηνο, οι οποίες αντικατοπτρίζουν την ανάπτυξη και ωρίμανση των διαφόρων εμβρυϊκών οργάνων (νεφρά, πνεύμονες, πεπτικό σύστημα). Η ανάπτυξη των νεφρών αρχίζει τον τρίτο μήνα της κύησης και θεωρητικά οι μετανεφροί ή οι τελικά σχηματισμένοι νεφροί παράγουν ούρα από τη 10η εβδομάδα. Από αυτό το στάδιο τα εμβρυϊκά ούρα αποτελούν την κύρια πηγή του αμνιακού υγρού. Κατά το δεύτερο και τρίτο τρίμηνο το αμνιακό υγρό εμπλουτίζεται από εκκρίσεις των εμβρυϊκών πνευμόνων. Το αμνιακό υγρό αποτελείται από ετερογενές μίγμα κυττάρων, κυτταρικών υπολειμμάτων και άλλων διαλυτών και αδιάλυτων συστατικών. Στο αμνιακό υγρό ανιχνεύονται: εμβρυϊκά επιθηλιακά κύτταρα, αμνιοκύτταρα και δερματικοί ινοβλάστες, οι οποίοι και χρησιμοποιούνται για την ανάλυση καρυότυπου σε επίπεδο προγεννητικού ελέγχου.
Μεταξύ της 11ης και 16ης εβδομάδας αυξάνεται η συγκέντρωση της κρεατινίνης, της β2-μικροσφαιρίνης, της χοριακής γοναδοτροπίνης και των διάφορων πεπτικών ενζύμων, όπως της γ-γλουτάμυλ τρανσφεράσης, της αλκαλικής φωσφατάσης και της αμινοπεπτιδάσης της λευκίνης. Μετά το πρώτο τρίμηνο κύησης, η ουρία, η κρεατινίνη και το ουρικό οξύ αυξάνονται σε συγκέντρωση, αντικατοπτρίζοντας τη λειτουργία των εμβρυϊκών νεφρών. Η συγκέντρωση των αμινοξέων είναι παρόμοια με αυτή του μητρικού πλάσματος, ενώ ορισμένες πρωτεΐνες ανιχνεύονται σε αυξημένα επίπεδα καθώς προχωρεί η κύηση, αποτελώντας χρήσιμο διαγνωστικό εργαλείο, π.χ. αυξημένη συγκέντρωση α-εμβρυϊκής πρωτεΐνης αποτελεί ένδειξη πιθανής ανωμαλίας του νευρικού σωλήνα. Μετά την 26η εβδομάδα κύησης, ανιχνεύονται στο αμνιακό υγρό λιπίδια, κυρίως μονογλυκερίδια, τριγλυκερίδια, ελεύθερα λιπαρά οξέα, φωσφολιπίδια και χοληστερόλη, σύμφωνα με τη μητρική πρόσληψη τροφής. Η ανάλυση των φωσφολιπιδίων του αμνιακού υγρού είναι ιδιαίτερα χρήσιμη για την εκτίμηση της πνευμονικής ωριμότητας του εμβρύου (η αναλογία λεκιθίνης/σφιγγομυελίνης, καθώς και η φωσφατιδογλυκερόλη είναι ενδεικτικές της αναπτυξιακής κατάστασης και ωρίμανσης των εμβρυϊκών πνευμόνων) (Εικ. 12).
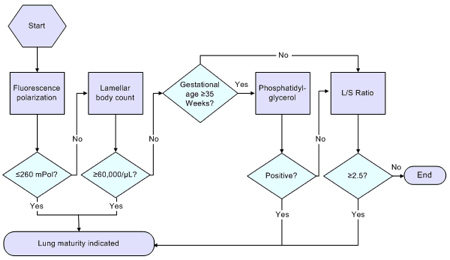
Εικ. 12
Ποικίλες μεταβολές κατά τη διάρκεια της κύησης παρουσιάζουν και οι υδατάνθρακες, κυρίως η γλυκόζη, τα ανόργανα άλατα και τα ιχνοστοιχεία, ορμόνες και ένζυμα. Η μέτρηση των επιπέδων των διαφόρων στοιχείων, καθώς και η μέτρηση του pH του αμνιακού υγρού καθίστανται χρήσιμες για την παρακολούθηση της φυσιολογικής εξέλιξης της εγκυμοσύνης, αλλά και την έγκαιρη διάγνωση παθολογικών καταστάσεων.
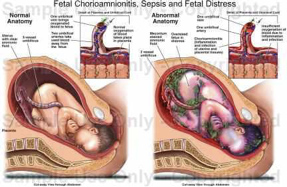
Τι είναι η πρόωρη ρήξη των υμένων;
Ως πρόωρη ρήξη των υμένων ορίζεται μια κατάσταση όπου ο αμνιακός σάκος παρουσιάζει διαρροή υγρού πριν από την 37η εβδομάδα της κύησης (Εικ. 13).
Εικ. 13
Αυτό μπορεί να προκαλείται είτε από βακτηριακή λοίμωξη είτε λόγω κάποιου ελαττώματος στη δομή του αμνιακού σάκου, της μήτρας ή του τραχήλου της μήτρας.
Που οφείλεται η πρόωρη ρήξη των υμένων;
Oι προδιαθεσικοί παράγοντες της πρόωρης ρήξης των εμβρυϊκών υμένων είναι παρόμοιοι με αυτούς του πρόωρου τοκετού, με σημαντικότερο τη φλεγμονή του γεννητικού σωλήνα. Η αιτιολογία της είναι σύνθετη και πολυπαραγοντική. Επιδημιολογικοί και κλινικοί παράγοντες που προάγουν την ΠΡΥ είναι: η λοίμωξη του κατώτερου γεννητικού συστήματος, το κάπνισμα, η διατροφή, η σεξουαλική επαφή, οι μαιευτικές επιπλοκές (πολύδυμη κύηση, πολυυδράμνιο, ανεπάρκεια τραχήλου, επεμβάσεις στον τράχηλο, αιμορραγία της κύησης και τραυματισμός), οι περιβαλλοντικές αλλαγές (βαρομετρική πίεση).
Επιπλέον, βιοχημικά σήματα του εμβρύου συμπεριλαμβανομένων αποπτωτικών και εμβρυικών ενδοκρινικών σημάτων σχετίζονται με την έναρξη της ΠΡΥ. Στην παθογένεια της ΠΡΥ εμπλέκονται:
- η μείωση της ελαστίνης,
- η αποικοδόμηση των πρωτεϊνών - π.χ. κολλαγόνου - της εξωκυττάριας ουσίας με αποτέλεσμα τη μεταβολή του πάχους των υμένων και μια μείωση της περιεκτικότητας του κολλαγόνου,
- η απόπτωση των αμνιοκυττάρων,
- οι μηχανικές πιέσεις εξαιτίας της αύξησης της μήτρας και των συστολών της,
- η ικανότητα των εμβρυϊκών μεμβρανών να ανθίστανται σε συνδυασμό με την ελαστικότητα και την εκτατικότητα των υμένων. Οι ιδιότητες αυτές των υμένων καθορίζονται από τη σύσταση της εξωκυττάριας ουσίας των μεμβρανών (κολλαγόνο, πρωτεογλυκάνες, φιμπρονεκτίνη, ινών ελαστίνης, καθώς και από τη δράση των μεταλλοπρωτεασών π.χ. MMP-9).
Υπάρχει εξέταση που να μπορεί να προβλέψει την πρόωρη ρήξη των υμένων και πώς αντιμετωπίζεται;
Αξίζει να σημειωθεί ότι δεν έχει ανευρεθεί ακόμα μια συγκεκριμένη εξέταση που να μπορεί να προβλέψει την ΠΡΥ.
Στις περισσότερες περιπτώσεις, ο τοκετός συνήθως ξεκινά εντός 48 ωρών από τη ρήξη των μεμβρανών. Όταν συμβεί αυτό, είναι απαραίτητο η μητέρα να λάβει άμεσα τοκολυτική αγωγή, εάν το έμβρυο δεν είναι σε κατάσταση που μπορεί να ζήσει (πνευμονική ανωριμότητα), για χρονικό διάστημα που να είναι ασφαλές, ενώ παράλληλα γίνεται χορήγηση κορτικοστεροειδών για την ωρίμανση των πνευμόνων, καθώς και αντιβιοτικής αγωγής για να αποφευχθεί πιθανή μόλυνση στη μητέρα και το έμβρυο (Εικ. 14).
Εικ. 14
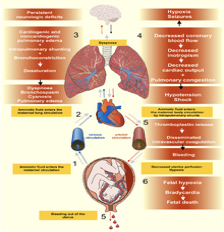
Τι είναι η εμβολή του αμνιακού υγρού;
Μια πολύ σπάνια και συχνά θανατηφόρα μαιευτική επιπλοκή είναι η εμβολή ή διαρροή του αμνιακού υγρού στο αγγειακό σύστημα της μητέρας προκαλώντας καρδιοαναπνευστικό shock ή διάχυτη ενδοαγγειακή πήξη κατά την οποία το αίμα της μητέρας χάνει την ικανότητά του να πήξει (Εικ.15).
Εικ. 15
Τι είναι το σύνδρομο της αμνιακής ταινίας;
Το σύνδρομο της αμνιακής ταινίας, επίσης, συμβαίνει όταν η εσωτερική μεμβράνη του εμβρύου (αμνίο) παθαίνει ρήξη χωρίς ζημιά στην εξωτερική μεμβράνη (χόριο). Ο ινώδης σύνδεσμος από τη ρήξη του αμνίου επιπλέει στο αμνιακό υγρό και μπορεί να μην υπάρχουν επιπλοκές στο έμβρυο ή μείωση της προσφοράς αίματος, αλλά μπορεί και να προκληθούν συγγενείς ανωμαλίες των άκρων. Σπανιότατα, ένας πλήρης «φυσικός» ακρωτηριασμός των άκρων μπορεί να συμβεί πριν από τη γέννηση ή το άκρο μπορεί να νεκρωθεί και να χρειαστεί χειρουργική αφαίρεση.
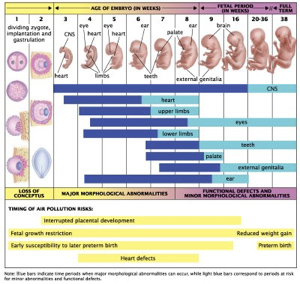
Πώς αναπτύσσεται το έμβρυο από μήνα σε μήνα και ποιες οι αλλαγές στη μητέρα;
Το έμβρυο αναπτύσσεται από τη σύλληψη μέχρι τον τοκετό σε μηνιαία βάση (Εικ. 16).
Επισκόπηση των ορόσημων ανάπτυξης
| Εβδομάδα | Αλλαγές στην μητέρα | Ανάπτυξη του εμβρύου |
| 1η | Συμβαίνει ωορρηξία | Συμβαίνει η γονιμοποίηση, αρχίζει και συνεχίζεται ο διαχωρισμός των κυττάρων, εμφανίζεται το χόριο. |
| 2η | Πρώιμα συμπτώματα και σημεία κύησης (ναυτία, οίδημα και ευαισθησία του μαστού, εύκολη κόπωση), το τεστ κύησης αίματος μπορεί να είναι θετικό | Συμβαίνει εμφύτευση, εμφανίζεται το άμνιο και ο σάκος, το έμβρυο έχει ιστό, ενώ αρχίζει να διαμορφώνεται ο πλακούντας. |
| 3η | Αμηνόρροια, το τεστ κύησης ούρων μπορεί να είναι θετικό, συνεχίζονται τα πρώτα συμπτώματα εγκυμοσύνης | Αρχίζει να αναπτύσσεται το νευρικό σύστημα, παρουσιάζεται η αλλαντοϊδα και τα αιμοφόρα αγγεία ενώ ο πλακούντας είναι καλοσχηματισμένος. |
| 4η | Διαμορφώνονται τα μέλη του σώματος, θετικοί καρδιακοί παλμοί, το νευρικό σύστημα αναπτύσσεται περαιτέρω, το έμβρυο έχει ουρά | |
| 5η | Η μήτρα έχει μέγεθος αυγού κότας, η μητέρα μπορεί να παρουσιάσει συχνοουρία | Το κεφάλι του εμβρύου είναι μεγάλο, τα άκρα, η μύτη, τα αυτιά και τα μάτια είναι εμφανή. |
| 6η | Η μήτρα έχει το μέγεθος πορτοκαλιού | Τα δάκτυλα των χεριών και των ποδιών είναι εμφανή και ο σκελετός είναι χόνδρινος |
| 8η | Η μήτρα μπορεί να γίνει αισθητή στο ηβικό οστό | Το έμβρυο αρχίζει να λαμβάνει ανθρώπινη μορφή, τα άκρα αναπτύσσονται και τα μεγάλα όργανα αρχίζουν να παίρνουν σχήμα, ενώ τα χαρακτηριστικά του προσώπου γίνονται όλο και πιο εκλεπτυσμένα |
| Ανάπτυξη του εμβρύου | ||
| 12η | Η μήτρα έχει το μέγεθος ενός γκρέιπφρουτ | Το κεφάλι μεγαλώνει πιο γρήγορα σε σχέση με το υπόλοιπο σώμα, τα χαρακτηριστικά του προσώπου είναι εμφανή, αλλά δεν υπάρχει στρώμα λίπους και το δέρμα είναι διαφανές, το φύλο ίσως μπορεί να διακριθεί μέσω υπερήχων, ενώ εμφανίζονται τα νύχια |
| 16η | Οι κινήσεις του εμβρύου μπορεί να γίνει αισθητές | Λεπτά μαλλιά μεγαλώνουν πάνω στο σώμα (χνούδι), το έμβρυο μοιάζει με μικροσκοπικό ανθρώπινο ον, ο σκελετός είναι ορατός |
| 20-22η | Η μήτρα φθάνει μέχρι το επίπεδο του ομφαλού και η εγκυμοσύνη είναι εμφανής | Το Vernix caseosa, στο δέρμα αυξάνεται η προστατευτική επίστρωση λίπους, μπορεί να ακουστεί ο καρδιακός παλμός |
| 24η | Ο ιατρός μπορεί να πει που ακριβώς είναι το κεφάλι, η ράχη και τα άκρα του μωρού, ο μαστός μεγαλώνει, οι θηλές γίνονται πιο σκούρες, παράγεται πρωτόγαλα | Το δέρμα έχει σχηματιστεί πλήρως, αλλά είναι ακόμα λεπτό, πολύ μεγαλύτερα και πιο ώριμα είναι τα κύρια όργανα, οι πνεύμονες και το πεπτικό σύστημα χρειάζονται περισσότερο χρόνο για να αναπτυχθούν, ενώ το σώμα καλύπτεται από χνούδι |
| 32η | Η μήτρα φθάνει σε μέγεθος ανάμεσα στον ομφαλό και τον θώρακα | Τα περισσότερα έμβρυα είναι σε στάση με το κεφάλι προς τα κάτω στη μήτρα (κεφαλική προβολή), το κεφάλι είναι μεγαλύτερο σε αναλογία με το σώμα, τα μάτια είναι ανοιχτά. Τα μωρά που γεννιούνται σε αυτό το στάδιο έχουν καλές πιθανότητες επιβίωσης. |
| 36η | Η μήτρα φθάνει στο στέρνο. Η αύξηση του βάρους είναι κατά μέσο όρο περίπου μισό κιλό την εβδομάδα, η ορθοστασία και το περπάτημα είναι πιο δύσκολα γιατί το κέντρο βάρους ρίχνεται προς τα εμπρός | Οι τρίχες του σώματος αρχίζουν να εξαφανίζονται και το λίπος αποθηκεύεται |
| 40η | Η μήτρα είναι μέχρι τη θωρακική κοιλότητα, προκαλείται δύσπνοια και επιγαστραλγία, ο ύπνος καθίσταται δύσκολος | Δεν υπάρχει πολύς χώρος για να κινηθεί το έμβρυο στη μήτρα, το οποίο είναι ώριμο, το αμνιακό υγρό μειώνεται και ο πλακούντας γερνά. |
Εικ. 16
Ποιες οι αλλαγές που συμβαίνουν στην εμβρυική ανάπτυξη κατά το πρώτο τρίμηνο;
4η εβδομάδα κύησης
Υπάρχουν μόνο τα αρχικά χαρακτηριστικά του προσώπου. Όλα τα κύρια όργανα αρχίζουν να σχηματίζονται. Αρχίζει ο σχηματισμός του νωτιαίου μυελού, το δέρμα είναι διαφανές, αναπτύσσεται μια υποτυπώδης καρδιά.
6η εβδομάδα κύησης
Το κεφαλουραίο μήκος του εμβρύου είναι περίπου όσο το μέγεθος της άκρης του δακτύλου, όλα τα μεγάλα όργανα έχουν σχηματιστεί.
Το έμβρυο επιπλέει στο αμνιακό υγρό. Ο αμνιακός σάκος καλύπτεται από ένα προστατευτικό στρώμα κυττάρων που ονομάζεται χόριο. Ο λεκιθικός σάκος προμηθεύει το έμβρυο με όλα τα θρεπτικά συστατικά, έως ότου ο πλακούντας να αναπτυχθεί πλήρως και να αναλάβει αυτή τη διαδικασία περίπου την 12η εβδομάδα. Κατά τις πρώτες 12 εβδομάδες, το έμβρυο θα αναπτύξει και τα κύρια όργανα ενός ανθρώπινου όντος. Σε αυτό το τρίμηνο το έμβρυο είναι ευαίσθητο στις επιβλαβείς επιρροές του περιβάλλοντος. Αυτή η περίοδος είναι ζωτικής σημασίας για να αναπτυχθεί ένα υγιές έμβρυο, συνίσταται η λήψη συμπληρωμάτων φυλλικού οξέος, και η αποφυγή ορισμένων τροφών, η μείωση του αλκοόλ, του καπνίσματος και κάθε μη αναγκαίο φάρμακο.
9η εβδομάδα κύησης
Τα χαρακτηριστικά του προσώπου είναι όλο και πιο διακριτά και η «ουρά» εξαφανίζεται. Οι μύες αρχίζουν να αναπτύσσονται. Τα μάτια σχηματίζονται αλλά τα βλέφαρα παραμένουν κλειστά από πάνω τους. Οι βραχίονες λυγίζουν τώρα στον αγκώνα και υποτυπώδη χέρια και δάκτυλα αναπτύσσονται. Τα γόνατα έχουν διαμορφωθεί και αναπτύσσονται τα κάτω άκρα με διακριτά δάκτυλα. Η καρδιά είναι πλέον τεσσάρων κοιλοτήτων και ένα πλήρως διαμορφωμένο όργανο με καρδιακούς παλμούς περίπου 180 φορές το λεπτό. Ο εγκέφαλος και το νευρικό σύστημα είναι περίπου 4 φορές μεγαλύτερα σε σχέση με αυτά των 6 εβδομάδων. Ειδικά νευρογλοιακά κύτταρα αναπτύσσονται στο εσωτερικό του νευρικού σωλήνα, επιτρέπουν στα νευρικά κύτταρα να ενωθούν ώστε τα μηνύματα να μπορούν να μεταδοθούν από τον εγκέφαλο στο σώμα. Το πεπτικό σύστημα, το στόμα, το έντερο, ο στόμαχος αναπτύσσονται πολύ γρήγορα αλλά δεν λειτουργούν ακόμα.
12η εβδομάδα κύησης
Την δωδέκατη εβδομάδα το έμβρυο μοιάζει με ένα μικρό άνθρωπο. Το κεφαλουραίο μήκος του κυμαίνεται μεταξύ 46-84 χιλ.. Τα χέρια και τα πόδια αρχίζουν να κινούνται. Το δέρμα είναι ερυθρό και ημιδιαφανές. Τα δάκτυλα χεριών και ποδιών είναι πιο ευδιάκριτα και τα νύχια αρχίζουν να μεγαλώνουν. Η καρδιά είναι έτοιμη και λειτουργεί, αντλώντας αίμα σε όλα τα μέρη του σώματος. Το πεπτικό σύστημα έχει διαμορφωθεί και συνδέεται με το στόμα και το έντερο. Τα γεννητικά όργανα έχουν σχηματιστεί, αλλά ακόμα δεν μπορεί να καθορισθεί το φύλο του εμβρύου (Εικ. 17).
Εικ.17
Ποιες οι αλλαγές που συμβαίνουν στην εμβρυική ανάπτυξη κατά το δεύτερο τρίμηνο;
20η εβδομάδα κύησης
Την 20η εβδομάδα, οι κινήσεις είναι πιο συντονισμένες. Τα γεννητικά όργανα έχουν αναπτυχθεί πλήρως και είναι συνήθως ορατά στον υπέρηχο. Το έμβρυο αναπτύσσεται πολύ γρήγορα. Σε αυτό το στάδιο η μητέρα θα πρέπει να αισθάνεται τις κινήσεις του εμβρύου. Οι κινήσεις είναι πιο αισθητές, καθώς τα οστά του ποδιού του εμβρύου επιτυγχάνουν τις τελικές σχετικές αναλογίες τους. Η συγχρονισμένη κίνηση των άκρων ενισχύει τη διατροφή του αρθρικού χόνδρου και εμποδίζει τη συγχώνευση των συνδετικών ιστών κατά την επιτάχυνση. Προωθεί επίσης την σκλήρυνση των οστών. Από αυτό το στάδιο, ο πλήρως αναπτυγμένος πλακούντας θα παρέχει στο έμβρυο όλες τις αναγκαίες ουσίες μέχρι τη γέννηση, οξυγόνο, θρεπτικές ουσίες και προστατευτικά αντισώματα.
Εικ. 18
Ποιες οι αλλαγές που συμβαίνουν στην εμβρυική ανάπτυξη κατά το τρίτο τρίμηνο;
29η εβδομάδα κύησης
Ο εγκέφαλος μεγαλώνει και ένα λιπαρό προστατευτικό περίβλημα προστατεύει τις νευρικές ίνες. Αυτή η σημαντική εξέλιξη επιτρέπει στον εγκέφαλο να δίνει εντολές πιο γρήγορα. Οι πνεύμονες έχουν αναπτυχθεί περισσότερο από τους αεραγωγούς. Ο πλακούντας είναι αρκετά επιλεκτικός σε ότι επιτρέπει να περάσει από την μητέρα στο αίμα του εμβρύου, μη επιτρέποντας τη δίοδο σε βλαβερές ουσίες, όπως φάρμακα.
Τις τελευταίες 4 εβδομάδες της εγκυμοσύνης το μωρό παχαίνει και αναπτύσσει ένα παχύ στρώμα λίπους. Όλα τα όργανα έχουν πλήρως διαμορφωθεί και λειτουργούν.
40η εβδομάδα κύησης
Το μωρό τώρα είναι έτοιμο να γεννηθεί. Εγκαθίσταται βαθύτερα στην πύελο (εμπέδωση κεφαλής εμβρύου). Αυτό μπορεί να συμβεί οποιαδήποτε στιγμή από την 36η εβδομάδα ως τον τοκετό (Εικ. 19).
Εικ. 19
Ποιος ο ρόλος του ομφάλιου λώρου;
Ο ομφάλιος λώρος εκτείνεται μεταξύ του πλακούντα και του εμβρύου. Αυτός ο λώρος περιέχει δύο αρτηρίες και μια φλέβα (Εικ. 20). Ο ομφάλιος λώρος σχηματίζεται την 5η εβδομάδα της κύησης. Το μέσο μήκος του ομφαλίου λώρου είναι περίπου 22 εκ.. Ο ομφάλιος λώρος αποτελείται από πολλά βλαστοκύτταρα. Αυτά μπορεί να χρησιμοποιηθούν για θεραπεία για πάνω από 45 διαταραχές, ιδίως αιματολογικές νόσους. Μέσω των ομφαλικών αγγείων επιτυγχάνεται η ανταλλαγή αερίων, θρεπτικών ουσιών και οξυγόνου που λαμβάνει χώρα μεταξύ του αίματος της μητέρας και του αίματος του εμβρύου.
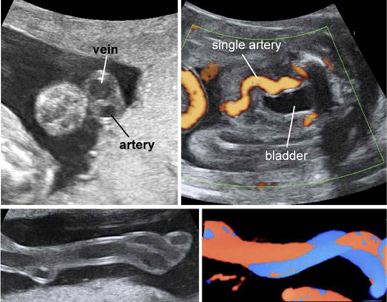
Εικ. 20
Ποιες οι ανωμαλίες του ομφάλιου λώρου;
Όσον αφορά τις ανωμαλίες του ομφαλίου λώρου, η μονήρης ομφαλική αρτηρία σχετίζεται με χρωμοσωμικές ανωμαλίες. Μερικές από αυτές τις ανωμαλίες περιλαμβάνουν τη μη σωστή ανάπτυξη του καρδιαγγειακού και του ουροποιητικού συστήματος του εμβρύου. Αυτό μπορεί να ανιχνευθεί με υπερηχογράφημα ρουτίνας. Η πρόπτωση του ομφάλιου λώρου συμβαίνει συνήθως όταν ο λώρος είναι πολύ μακρύς. Το μωρό μπορεί να γεννηθεί πρόωρα ή να είναι σε ισχιακή προβολή ή εγκάρσιο σχήμα. Η περιτύλιξη του ομφάλιου λώρου συμβαίνει όταν ο ομφάλιος λώρος είναι τυλιγμένος γύρω από το κεφάλι του μωρού, τουλάχιστον μία ή περισσότερες φορές. Αυτό μπορεί να ανιχνευθεί όταν το μωρό είναι σε κατάσταση στρες στο καρδιοτοκογράφημα ή με ένα απλό υπερηχογράφημα. Σε άλλες περιπτώσεις ο λώρος μπορεί να τυλιχτεί γύρω από τα χέρια ή τα πόδια. Δεν αποτελεί ένδειξη καισαρικής τομής. Όσον αφορά τα προδρομικά αγγεία, είναι σπάνια κατάσταση (μια στις 3.000 γεννήσεις), και μπορεί να αποβεί απειλητική για τη ζωή του εμβρύου. Ο κυριότερος κίνδυνος είναι η ρήξη των αγγείων κατά τον τοκετό, κάτι που οδηγεί σε εμβρυϊκό θάνατο λόγω αιμορραγίας. Οι κόμβοι του ομφάλιου λώρου ανευρίσκονται στο 1% των εμβρύων. Μερικοί κόμβοι παρουσιάζονται κατά τη διάρκεια του τοκετού. Άλλοι συμβαίνουν από την κίνηση γύρω από τη μήτρα. Οι περισσότεροι κόμβοι εμφανίζονται όταν ο ομφάλιος λώρος είναι πολύ μεγάλος. Σε κάποιες περιπτώσεις οι κόμβοι μπορεί να γίνουν πολύ σφικτοί, ώστε να εμποδίζουν την παροχή οξυγόνου στο έμβρυο.
Τι είναι η έκτοπη κύηση;
Έκτοπη ή εξωμήτρια ονομάζεται οποιαδήποτε κύηση λαμβάνει χώρα εκτός της μητρικής κοιλότητας.
Ποια η συχνότητα της έκτοπης κύησης;
Η επίπτωση της έκτοπης κύησης κυμαίνεται από 1-2 ανά 100 κυήσεις. Παρά την μεγάλη πτώση της θνησιμότητας των έκτοπων κυήσεων που παρατηρείται τα τελευταία χρόνια (4 από 12 θάνατοι ανά 10000 εξωμήτριες), κάτι που οφείλεται βασικά στην ευρεία εφαρμογή των νεότερων διαγνωστικών μεθόδων και στην βελτίωσή τους (β-hCG και υπερηχογραφία) αλλά και στην βελτίωση των θεραπευτικών μεθόδων,οι έκτοπες κυήσεις ακόμη αποτελούν την μεγαλύτερη αιτία μητρικής θνησιμότητας στο 1ο τρίμηνο κύησης.
Που οφείλεται η έκτοπη κύηση;
Σε πολλές περιπτώσεις δεν υπάρχει εξακριβωμένη αιτία ,όμως κάθε παράγοντας που προκαλεί ανατομικές αλλοιώσεις στον ωαγωγό ή περιορίζει την λειτουργικότητά του μπορεί να προκαλέσει παγίδευση του γονιμοποιημένου ωαρίου πριν να φθάσει στην μήτρα. Συχνότεροι παράγοντες κινδύνου είναι οι συγγενείς ανωμαλίες της σάλπιγγας, το ιστορικό φλεγμονώδους νόσου της πυέλου, συνήθως συσχετιζόμενη με σεξουαλικά μεταδιδόμενα νοσήματα, όπως χλαμυδιακή και γονοκοκκική λοίμωξη, διαπιστωμένη νόσος των σαλπίγγων (σαλπιγγίτιδα, ενδομητρίωση, όγκοι), ιστορικό χειρουργικών επεμβάσεων στην πύελο, και ιδιαιτέρως στους ωαγωγούς (π.χ. απολίνωση ή ηλεκτροκαυτηρίαση), τεχνικές υποβοηθούμενης γονιμοποίησης (IVF), χρήση ενδομητρικών σπειραμάτων και ιστορικό προηγούμενης έκτοπης κύησης.
Πώς διακρίνεται η έκτοπη κύηση;
Διακρίνουμε τους εξής τύπους έκτοπης κύησης ανάλογα με την θέση εμφύτευσης του εμβρύου (Εικ. 21):
Α) Σαλπιγγική : οι ωαγωγοί είναι η κατ’ εξοχήν θέση έκτοπης κύησης, αντιστοιχώντας στο 95-97% του συνόλου των έκτοπων. Η σαλπιγγική χωρίζεται περαιτέρω σε ληκυθική, που είναι η συχνότερη, σε ισθμική και σε κροσσική.
Β) Διάμεση: όταν θέση εμφύτευσης είναι το ενδιάμεσο τμήμα της σάλπιγγας. Αντιστοιχεί στο 2-4% του συνόλου των έκτοπων.
Γ) Ωοθηκική: (0.15-1% των έκτοπων)
Δ) Κοιλιακή: όταν η εμφύτευση γίνεται, πρωτογενώς ή συνηθέστερα δευτερογενώς στην περιτοναϊκή κοιλότητα. (1-1.4% των έκτοπων)
Ε) Διασυνδεσμική: όταν η εμφύτευση γίνεται δευτερογενώς ανάμεσα στα πέταλα του πλατέος συνδέσμου.
ΣΤ) Τραχηλική: (0.1-0.15% των έκτοπων)
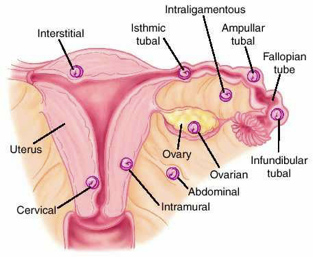
Εικ. 21
Πόσο συχνά παρατηρείται παράλληλη ενδομήτρια και εξωμήτρια κύηση;
Σπανίως (0.03-0.003%) συμβαίνει να συνυπάρχουν μία ενδομήτρια με μία εξωμήτρια κύηση, οπότε μιλάμε για ετερότοπη κύηση, ή ακόμη πιο σπάνια συνυπάρχει κύηση σε αμφότερες τις σάλπιγγες, οπότε μιλάμε για αμφίπλευρη σαλπιγγική κύηση.
Ποια τα κλινικά σημεία της έκτοπης κύησης;
Τα κλινικά σημεία της έκτοπης κύησης περιλαμβάνουν πόνο (97%), κολπική αιμόρροια (79%) και ψηλαφητή εξαρτηματική μάζα (63%) που αποτελούν και την κλασική τριάδα συμπτωμάτων, που εν τούτοις απαντά στο 45% των περιπτώσεων. Το πιο συχνό κλινικό εύρημα είναι η κοιλιακή ευαισθησία (91%). Αν και πολλές ασθενείς κατά την επίσκεψή τους εμφανίζουν αμηνόρροια, δεν έχουν υποψιασθεί την κύησή τους.
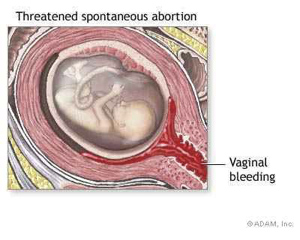
Τι είναι η αποβολή;
Σύμφωνα με την Παγκόσμια Οργάνωση Υγείας ως αυτόματη αποβολή ορίζεται η διακοπή της κύησης η οποία γίνεται χωρίς ιατρική παρέμβαση πριν από την 20η εβδομάδα, δηλαδή πριν από το στάδιο κατά το οποίο το κύημα μπορεί να θεωρηθεί βιώσιμο (Εικ. 22).
Ποια η συχνότητα των αυτόματων αποβολών;
Η συχνότητα εκδήλωσης των αυτόματων αποβολών ανέρχεται στο 40% περίπου των συλλήψεων. Όμως τα 2/3 των χαμένων αυτών κυήσεων δεν επιβεβαιώνονται κλινικά με αποτέλεσμα το ποσοστό των εκδηλουμένων αυτόματων αποβολών να κυμαίνεται από 10-15%. Στις περισσότερες περιπτώσεις (80%) οι αποβολές συμβαίνουν μέχρι τη 12η εβδομάδα της κυήσεως. Μελέτες δείχνουν πως η πιθανότητα γονιμοποιημένου ωαρίου να εξελιχθεί σε φυσιολογική κύηση ανέρχεται σε 23%.
Ποια τα αίτια των αυτόματων αποβολών;
Τα κυριότερα αίτια των αυτόματων αποβολών περιλαμβάνουν:
1) Χρωμοσωμιακές ή γονιδιακές ανωμαλίες του εμβρύου
Οι ανωμαλίες αυτές της ανάπτυξης του εμβρύου διακρίνονται σε εκείνες με παρουσία παθολογικού αριθμού χρωμοσωμάτων (ανευπλοϊδία) και εκείνες με φυσιολογικό καρυότυπο (ευπλοϊδία). Υπολογίζεται ότι το 50-60% των αυτομάτων αποβολών οφείλεται σε χρωμοσωμικές ανωμαλίες του εμβρύου. Περίπου το 50% των ανωμαλιών αυτών είναι αυτοσωματικές με συχνότερη την τρισωμία 16, αλλά και τις τρισωμίες 13, 18, 21 και 22. Η μονοσωμία Χ (45 Χ) και η πολυπλοϊδία ευθύνονται, η κάθε μία για ένα επιπλέον ποσοστό 20-25%.
Γονείς που έχουν ιστορικό δύο ή περισσοτέρων αποβολών παρουσιάζουν χρωμοσωματικές ανωμαλίες σε ποσοστό 3-6%. Το μεγαλύτερο ποσοστό των ανωμαλιών αυτών (75-85%) είναι ισόρροπες μεταθέσεις και από αυτές τα 2/3 είναι αμοιβαίες μεταθέσεις και το 1/3 μεταθέσεις Robertson. Το υπόλοιπο ποσοστό (15-25%) αναφέρεται σε χαμηλού βαθμού χρωμοσωματικό μωσαϊκισμό και αφορά το χρωμόσωμα Χ.
2) Συγγενείς ανωμαλίες και παθήσεις της μήτρας και του τραχήλου.
Σημαντικότερο αίτιο είναι η ανεπάρκεια του έσω τραχηλικού στομίου. Είναι συνήθως τραυματικής αιτιολογίας από προηγούμενες επεμβάσεις στον τράχηλο π.χ.κωνοειδή εκτομή. Σπανίως μπορεί να είναι αποτέλεσμα ανώμαλης ανάπτυξης του τραχήλου στη διάρκεια της διάπλασης του γεννητικού συστήματος. Η αποκάλυψη της παρουσίας της γίνεται συνήθως στο 2ο τρίμηνο και τις αρχές του 3ου τριμήνου, με τη διαστολή του τραχήλου, την πρόπτωση του θυλακίου εντός του κόλπου και στη συνέχεια τη ρήξη των υμένων και την έξοδο πρόωρα του εμβρύου.
Η διάγνωση της ανεπάρκειας του τραχηλικού στομίου γίνεται με την κλινική εξέταση και τον υπερηχογραφικό έλεγχο περί τη 12η εβδομάδα. Η αντιμετώπιση πραγματοποιείται με την περίδεση του τραχήλου, η οποία γίνεται συνήθως με δύο τεχνικές, τη Shirodkar και την απλούστερη Mc Donald. Η επιτυχία της μεθόδου είναι 85-90%.
Σχετικά με τις ανωμαλίες της μήτρας αίτια αποτελούν οι διάφορες συγγενείς ανωμαλίες που είναι αποτέλεσμα παθολογικής διαφοροποίησης των πόρων του Müller. Τέλος, η παρουσία ινομυωμάτων, κυρίως υποβλεννογόνιων, όπως και η παρουσία ενδομητρικών συμφύσεων, αποτελούν σημαντικά αίτια πρόκλησης αποβολών.
3) Μολύνσεις του γεννητικού και ουροποιητικού συστήματος
Οι συνηθέστεροι μικροβιακοί παράγοντες που έχουν συσχετισθεί είναι το Toxoplasma gondii, η Listeria monocytogenes, τα Chlamydia trachomatis, ο Herpes simplex, το Mycoplasma hominis και το Ureoplasma urealyticum.
4) Ενδοκρινολογικοί παράγοντες
Ο διαβήτης, τα νοσήματα του θυρεοειδούς και η ανεπάρκεια έκκρισης προγεστερόνης από το ωχρό σωμάτιο ή τον πλακούντα είναι επίσης δυνατόν να προκαλέσουν αυτόματη αποβολή.
5) Ανοσολογικοί παράγοντες
Στη διάρκεια της κύησης παρουσιάζονται ανοσολογικοί παράγοντες, οι οποίοι συμμετέχουν σε αυτοάνοσους ή αλλοάνοσους μηχανισμούς οδηγώντας σε αυτόματες αποβολές ή ενδομήτριους θανάτους.
6) Γυναικολογικές επεμβάσεις
Οι χειρουργικές επεμβάσεις στην ελάσσονα πύελο, στο πρώτο ήμισυ της κύησης αυξάνουν το ποσοστό εκδήλωσης αυτομάτων αποβολών, το ίδιο ισχύει και για τις περιπτώσεις των επεμβάσεων που επιπλέκονται με περιτονίτιδα.
7) Τραυματισμοί από ατυxήματα
Σπάνια, τραυματισμοί από ατυχήματα μπορεί να oδηγήσoυν σε αυτόματη αποβολή, n οποία συνήθως εκδηλώνεται μερικές εβδομάδες μετά το ατύχημα.
8) Άγνωστα αίτια
Επίσης ορισμένοι παράγοντες κινδύνου που συσχετίζονται με τη μητέρα, όπως το κάπνισμα, η χρήση ναρκωτικών, η κατάχρηση αλκοόλ, η καφεΐνη, έκθεση σε ραδιενέργεια, αναισθητικά αέρια, αρσενικό, μόλυβδο, φορμαλδεΰδη, βενζίνη, οξείδιο του αιθυλενίου, η κακή διατροφή, ο υποσιτισμός, οι χρόνιες ασθένειες όπως η υπέρταση, η φυματίωση και ο καρκίνος και η προχωρημένη ηλικία αυξάνουν τον κίνδυνο αποβολών.
Εικ. 22
Τι είναι η τροφοβλαστική νόσος;
H τροφοβλαστική νόσος της κύησης είναι ένας ευρύς όρος που συμπεριλαμβάνει μια πλειάδα βλαβών της τροφοβλάστης, από την απλή υδατιδόμορφη μύλη έως το εξαιρετικά κακόηθες χοριοκαρκίνωμα. Η απλή υδατιδόμορφη μύλη χαρακτηρίζεται από βοτρυοειδή εκφύλιση των χοριακών λαχνών, η οποία μπορεί να είναι μερική ή ολική. Η συχνότητα της ποικίλλει και υπολογίζεται σε 1 ανά 1.000 κυήσεις. Η συχνότητά της φαίνεται να εξαρτάται από την ηλικία της μητέρας, καθώς παρατηρούνται αυξημένα ποσοστά σε μητέρες μικρής ηλικίας και σε υπερήλικες. Σπανιότερα, μπορεί να εμφανισθεί μετά από έκτοπη κύηση, ενώ ο κίνδυνος είναι μεγαλύτερος σε γυναίκες με ιστορικό αυτομάτων αποβολών. Άλλοι παράγοντες που μπορεί να ενοχοποιούνται είναι η ομάδα αίματος, ο παράγοντας Rhesus, διαιτητικές συνήθειες (διατροφή χαμηλή σε πρωτεΐνες, σε λιπαρά ή έλλειψη βιταμίνης Α), η εξωσωματική γονιμοποίηση, ανοσολογικοί και περιβαλλοντικοί παράγοντες και η πολυσπερμία.
Ποια η αιτιοπαθογένεια της τροφοβλαστικής νόσου;
Όσον αφορά την αιτιοπαθογένειά της έχει αποδειχθεί ότι οι περισσότερες περιπτώσεις είναι ευπλοειδικές με καρυότυπο 46,ΧΧ και είναι το αποτέλεσμα γονιμοποίησης ενός κενού ωαρίου από ένα διπλοειδές ή ένα απλοειδές σπερματοζωάριο, το οποίο στην συνέχεια διπλασιάζει τα χρωματοσώματα του. Λιγότερο συχνά, η μύλη κύηση είναι τριπλοειδική με καρυότυπο 69,ΧΧΧ, 69,ΧΧΥ ή 69,ΧΥΥ από την γονιμοποίηση ενός φυσιολογικού ωαρίου (23,Χ) με δύο σπερματοζωάρια. Παθολογοανατομικά, η μύλη κύηση χαρακτηρίζεται από οίδημα του στρώματος των λαχνών και από απουσία των λαχνικών αγγείων και από υπερπλασία των στοιβάδων, κυρίως της συγκυτιοτροφοβλάστης.
Ποια τα κλινικά συμπτώματα;
Κλινικά, χαρακτηρίζεται από την εμφάνιση κολπικής αιμόρροιας και την επίταση των υποκειμενικών συμπτωμάτων της κύησης. Η κολπική αιμόρροια μπορεί να είναι μικρή στην αρχή, αργότερα όμως, μπορεί να είναι μεγάλη και να συνοδεύεται από την έξοδο κυστιδίων, δίκην βοτρύων. Από την κλινική εξέταση διαπιστώνεται σημαντικά αυξημένο μέγεθος μήτρας σε σχέση με την ηλικία της κύησης. Αρκετά συχνά η νόσος μπορεί να επιπλακεί με ανεξήγητη αναιμία, τοξιναιμία και υπερέμεση. Η διάγνωση της νόσου βασίζεται στην κλινική εικόνα, στον προσδιορισμό των επιπέδων της β-hCG, που ανευρίσκονται ιδιαίτερα υψηλά, και στον υπερηχογραφικό έλεγχο (χαρακτηριστική εικόνα "νιφάδων χιονιού") (Εικ. 23).
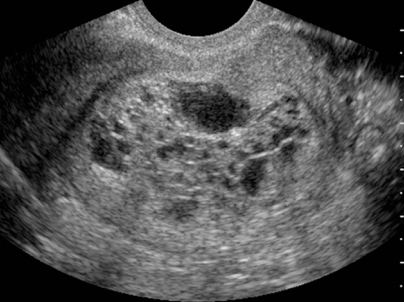
Εικ. 23
Πώς αντιμετωπίζεται;
Η αντιμετώπιση της μύλης κύησης περιλαμβάνει την θεραπευτική απόξεση της μήτρας και την αναρρόφηση των τροφοβλαστικών στοιχείων. Σε περιπτώσεις προχωρημένης μύλης κύησης επιβάλλεται η χορήγηση μητροσυσπαστικών φαρμάκων λόγω του κινδύνου σοβαρής αιμορραγίας. Πριν από την απόξεση πρέπει να γίνεται ακτινογραφία πνευμόνων για τον αποκλεισμό πιθανής μετάστασης της νόσου. Σε όλες τις περιπτώσεις, μετά την αντιμετώπιση της νόσου, συνιστάται αποφυγή νέας κύησης για ένα χρόνο και ποσοτικός προσδιορισμός των επιπέδων της β-hCG σε τακτά χρονικά διαστήματα μέχρι μηδενισμού των. Σε περίπτωση εμφάνισης αιμορραγίας η επανάληψη της απόξεσης και η ιστολογική εξέταση, κρίνεται απαραίτητη.
Τι είναι ο πρόωρος τοκετός;
Είναι ο τοκετός, ο οποίος αρχίζει πριν από τη συμπλήρωση των 37 εβδομάδων της κύησης και οπωσδήποτε μετά την 24η εβδομάδα κύησης. Σχετικά με το κατώτερο χρονικό όριο στο οποίο καθορίζεται ο πρόωρος τοκετός δεν υπάρχει ομοφωνία. Έτσι σύμφωνα με την Παγκόσμια Οργάνωση Υγείας ως κατώτερο όριο θεωρείται η 23η εβδομάδα κύησης, ενώ στις Η.Π.Α. το όριο αυτό είναι η 20η εβδομάδα της κύησης. Στη χώρα μας ως κατώτερο όριο θεωρείται η 24η εβδομάδα.
Ποια τα κλινικά συμπτώματα του πρόωρου τοκετού;
Κλινικά, ο πρόωρος τοκετός χαρακτηρίζεται από την εκδήλωση κανονικών περιοδικών συστολών της μήτρας (το λιγότερο 2 συστολές της μήτρας/10λεπτο σε χρονικό διάστημα >30 λεπτών) που προκαλούν προοδευτική εξάλειψη και διαστολή του τραχήλου και καταλήγουν σε τοκετό μεταξύ της 24ης και 37ης εβδομάδας της κύησης.
Σύμφωνα με τα κριτήρια του Creasy, ένας πρόωρος τοκετός χαρακτηρίζεται ως ενεργός όταν:
- Η ηλικία κύησης είναι από 20-37 εβδομάδες.
- Υπάρχουν συστολές της μήτρας με συχνότητα τέσσερις στο εικοσάλεπτο ή οκτώ στην ώρα.
- Υπάρχει εξάλειψη του τραχήλου σε ποσοστό 80% ή διαστολή που φθάνει τα 2 εκ.
- Οι εμβρυικοί υμένες είναι άθικτοι.
Ποια τα παθογενετικά αίτια του πρόωρου τοκετού;
Η παθογένεια του πρόωρου τοκετού είναι πολυπαραγοντική και ενοχοποιούνται παράγοντες όπως η ενδοαμνιακή φλεγμονή, η υποξία λόγω μητροπλακουντιακής ανεπάρκειας και η ενεργοποίηση του «πλακουντιακού ρολογιού». Για αυτό το λόγο ο πρόωρος τοκετός μπορεί να θεωρηθεί ως σύνδρομο. Οι κύριοι παθογενετικοί μηχανισμοί που παρεμβάλλονται μεταξύ του αρχικού γεγονότος και του τελικού αποτελέσματος που είναι ο πρόωρος τοκετός είναι (Εικ. 24) :
- η ενεργοποίηση του ορμονικού άξονα Υποθάλαμος-Υπόφυση-Επινεφρίδια τόσο της μητέρας, όσο και του εμβρύου,
- η φλεγμονή είτε των στοιχείων της κύησης, είτε συστηματική,
- η αιμορραγία μετά από αποκόλληση του χορίου ή του φθαρτού και
- η παραγωγή θρομβίνης που συνεπάγεται η παθολογική διάταση της μήτρας
Η λοίμωξη φαίνεται να είναι ο πιο κοινός εκλυτικός παράγοντας ανάμεσα στην 24η-29η εβδομάδα, ενώ οι περισσότεροι πρόωροι τοκετοί μετά τις 29 εβδομάδες είναι είτε ιδιοπαθείς, είτε ιατρογενείς.
Το σύνδρομο του πρόωρου τοκετού είναι συνήθως αποτέλεσμα μιας αργής, χρόνιας ενδομήτριας φλεγμονώδους αντίδρασης. Η φλεγμονή αυτή μπορεί να είναι αποτέλεσμα μιας υποκλινικής μικροβιακής λοίμωξης, η οποία μπορεί να προσβάλλει τη μητέρα ή το έμβρυο μετά από ανιούσα προσβολή των στοιχείων της κύησης, ή μετά από αναζωπύρωση μικροβίων που προϋπάρχουν στην ενδομήτρια κοιλότητα. Η φλεγμονώδης αντίδραση μπορεί ακόμη να είναι μια απάντηση σε ερεθίσματα όπως η μητροπλακουντιακή ισχαιμία, ενώ υπάρχουν και στοιχεία που θέτουν την υπόνοια μιας αλλεργικής αντίδρασης ή μιας αντίδρασης έναντι αλλομοσχεύματος, όπως θεωρείται το έμβρυο από τη μητέρα.
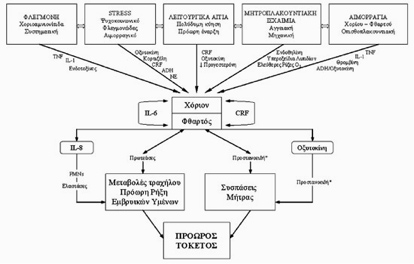
Eικ. 24
Οι ανιούσες φλεγμονές των υμένων προάγουν τις τοπικές ενδοτοξίνες και κυτταροκίνες της φλεγμονής (IL-1 και ΤNF-α), γεγονός που αυξάνει την έκφραση των προσταγλανοειδών, της λευκοτριένης και της ενδοθηλίνης στους υμένες και προκαλούν συσπάσεις της μήτρας. Οι κυτοκίνες αυξάνουν επίσης την έκφραση των πρωτεασών των υμένων. Προϊόντα όπως η κολλαγενάση, προάγουν την παραγωγή αμνιοχοριονικής, φθαρτοειδούς και τραχηλικής IL-8, οδηγώντας σε συγκέντρωση των πολυμορφοπυρήνων λευκοκυττάρων και απελευθερώνουν ελαστάσες που οδηγούν σε παραπέρα τραχηλική μεταβολή, διαχωρισμό του χορίου από το φθαρτό και/ή πρόωρη ρήξη των υμένων.
Το μητρικό και εμβρυικό stress μπορεί να έχει ως αποτέλεσμα την απελευθέρωση ορμονών από τον υποθάλαμο και τα επινεφρίδια, οι οποίες αυξάνουν την έκφραση της CRH στον πλακούντα, στο φθαρτό και στο αμνιο-χόριο. Η CRH δρα παρακρινικά και αυξάνει την παραγωγή προσταγλανοειδών από τους υμένες, προκαλώντας συσπάσεις.
Η αυξημένη έκφραση των φυσιολογικών εκκινητών του τοκετού (π.χ. CRH, ωκυτοκίνης και η τοπική απόσυρση της προγεστερόνης) μπορεί να συμβεί νωρίτερα στην εγκυμοσύνη τυχαία, οδηγώντας σε αυξημένη παραγωγή πρωτεασών και προσταγλανοειδών.
Η ελαττωμένη μητριαία αιματική ροή δευτερογενώς οδηγεί σε αγγειοπάθεια του φθαρτού και μπορεί να γίνει αιτία μητροπλακουντιακής ισχαιμίας, οδηγώντας σε τοπική καταστροφή ιστού από παραγωγή λιπιδοϋπεροξειδίων και ελεύθερων ριζών οξυγόνου, προάγοντας έτσι την παραγωγή ενδοθηλίνης και προσταγλανοειδών, ή οδηγώντας σε εμβρυικό stress και αυξημένη έκφραση CRH.
Τέλος, η αιμορραγία από το φθαρτό μπορεί να οδηγήσει σε μητροπλακουντιακή απελευθέρωση κυτοκινών ή δρα άμεσα στην αύξηση παραγωγής φθαρτοειδών, πρωτεασών και προσταγλανοειδών με τον τοκετό.
Τι είναι η υπερτασική νόσος της κύησης;
Η υπέρταση επιπλέκει την εγκυμοσύνη στο 10% των περιπτώσεων και μπορεί να εμφανισθεί με δύο μορφές τη χρόνια υπέρταση και την προεκλαμψία. Υπέρταση της εγκυμοσύνης καλείται η αύξηση της αρτηριακής πίεσης πάνω από 140/90 mmHg ή μόνο της διαστολικής πάνω από 90 mmHg σε δύο τουλάχιστον μετρήσεις με μεσοδιάστημα 6 ωρών. Ως χρόνια υπέρταση ορίζεται η αύξηση της αρτηριακής πίεσης τουλάχιστον στο 140/90 mmHg που διαπιστώνεται δύο ή περισσότερες φορές σε ένα 24ωρο και εκδηλώνεται πριν από την 20ή εβδομάδα της κύησης καθώς και η παραμονή της αρτηριακής πίεσης άνω των 140/90 mmHg μετά την 40ή ημέρα της λοχείας.
Τι είναι η προεκλαμψία και τι η εκλαμψία;
Η υπερτασική νόσος της κύησης μπορεί να εκδηλωθεί με υπέρταση, οίδημα, λευκωματουρία και διεγερσιμότητα του κεντρικού νευρικού συστήματος και τότε η παθολογική αυτή κατάσταση ονομάζεται προεκλαμψία. Αν συνυπάρχουν και τονικοί ή κλονικοί σπασμοί η κατάσταση αυτή ονομάζεται εκλαμψία. Οι παθολογικές αυτές οντότητες παρουσιάζονται στο τρίτο κυρίως τρίμηνο της κύησης.
Ποια η αιτιολογία της υπερτασικής νόσου;
Για την αιτιολογία της υπερτασικής νόσου της εγκυμοσύνης έχουν ενοχοποιηθεί ανοσοβιολογικοί, γενετικοί, αγγειακοί και ορμονικοί παράγοντες χωρίς ωστόσο να έχει διευκρινισθεί ο ρόλος του καθενός στην παθοφυσιολογική αλληλουχία της νόσου (Εικ. 25).
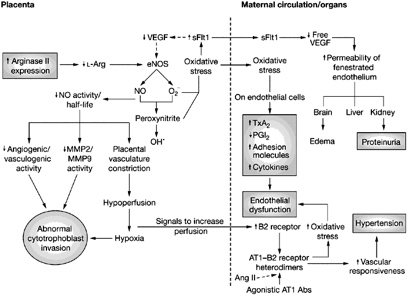
Εικ. 25
Αυτό που γνωρίζουμε με βεβαιότητα είναι ότι υπάρχουν ορισμένοι παράγοντες που μπορούν να επιδράσουν αρνητικά στην πρόγνωση μιας εγκυμοσύνης που επιπλέκεται με υπέρταση. Αυτοί οι παράγοντες είναι:
- Η ηλικία της εγκύου να είναι μεγαλύτερη από 35 ετών
- Η ύπαρξη ή μη προηγούμενων κυήσεων και ο αριθμός τους
- Κοινωνικοοικονομικές και γεωγραφικές παράμετροι
- Το κάπνισμα που επιφέρει αύξηση της συστολικής αρτηριακής πίεσης της εγκύου και
- Ένας αριθμός παραγόντων που οδηγούν σε αύξηση του βάρους του πλακούντα π.χ. η πολύδυμη κύηση, το οξύ υδράμνιο, ο σακχαρώδης διαβήτης, η ασυμβατότητα Rhesus με υδρωπικό έμβρυο, η μύλη κύηση.
Πώς διακρίνεται ο σακχαρώδης διαβήτης κατά την κύηση;
O σακχαρώδης διαβήτης διακρίνεται σε τέσσερις τύπους τον ινσουλινοεξαρτώμενο ή νεανικό, το μη ινσουλινοεξαρτώμενο ή διαβήτη ενηλίκων, το σακχαρώδη διαβήτη της κύησης και το δευτεροπαθή σακχαρώδη διαβήτη. Ο σακχαρώδης διαβήτης της κύησης και ο ινσουλινοεξαρτώμενος αποτελούν το 90% των περιπτώσεων σακχαρώδη διαβήτη στην κύηση (Εικ. 26). Ως σακχαρώδης διαβήτης της κύησης ορίζεται η δυσανεξία στην πρόσληψη υδατανθράκων, που αναπτύσσεται για πρώτη φορά ή ανακαλύπτεται για πρώτη φορά στη διάρκεια της εγκυμοσύνης. Ο προϋπάρχων της εγκυμοσύνης διαβήτης προκαλεί μεγαλύτερα προβλήματα από αυτόν που αναπτύσσεται στη διάρκειά της και οι επιπλοκές που μπορεί να εμφανισθούν εξαρτώνται από τη παρουσία διαταραχών που σχετίζονται με το διαβήτη όπως η νεφροπάθεια και η αμφιβληστροειδοπάθεια, από το χρονικό διάστημα που έχει παρέλθει από την πρώτη διάγνωσή του καθώς και από τη σωστή ή μη ρύθμισή του.
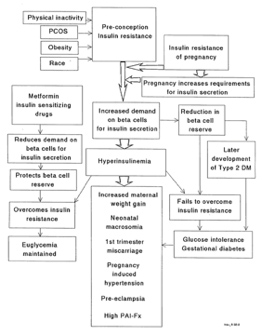
Εικ. 26
Ποιες οι επιπλοκές του σακχαρώδους διαβήτη;
Οι επιπλοκές περιλαμβάνουν συγγενείς ανωμαλίες από το καρδιαγγειακό, το κεντρικό νευρικό,το ουροποιογεννητικό και το γαστρεντερικό σύστημα. Επιπλέον, είναι δυνατόν να παρουσιαστεί νεογνική ασφυξία, μακροσωμία, τραυματισμός κατά τον τοκετό, σύνδρομο αναπνευστικής δυσχέρειας του νεογνού, νεογνική υπογλυκαιμία, υπερχολερυθριναιμία, υπασβεστιαιμία, υπομαγνησιαιμία, πολυκυτταραιμία, θρόμβωση νεφρικής φλέβας του νεογνού και υπερτροφική μυοκαρδιοπάθεια του νεογνού. Η σοβαρότητα των παραπάνω επιπλοκών επιβάλλει την παρακολούθηση της κύησης με υπερηχογραφικό έλεγχο, καρδιοτοκογραφικές δοκιμασίες και έλεγχο των επιπέδων του σακχάρου.
Τι περιλαμβάνει ο έλεγχος της σακχαροδιαβητικής εγκύου;
Ο υπερηχογραφικός έλεγχος θα πρέπει να αρχίζει από τη διάγνωση της κύησης με τον προσδιορισμό της ηλικίας του νεογνού και ιδιαίτερα στο τέλος του 1ου τριμήνου με τον έλεγχο τον ανατομικών ανωμαλιών και της αυχενικής διαφάνειας και να συνεχίζεται τη 18η –20η εβδομάδα για την εκτίμηση του βάρους του νεογνού και τη διαπίστωση τυχόν συγγενών ανωμαλιών. Μεταξύ της 20ης-22ης εβδομάδας επιβάλλεται η εμβρυϊκή ηχοκαρδιογραφία για τη διαπίστωση και αξιολόγηση ενδεχόμενων ανωμαλιών του καρδιαγγειακού. Η σωματομετρία και η κατάσταση του εμβρύου αρχίζει να ελέγχεται από την 28η εβδομάδα και συνεχίζει μέχρι το τέλος της κύηση ανά 15 ημέρες. Η εκτίμηση αυτή επιτρέπει την πρώιμη διάγνωση επιπλοκών όπως η μακροσωμία, το πολυυδράμνιο και η προεκλαμψία που καθίσταται απαραίτητη πριν την έναρξη του τοκετού και οδηγεί σε καλύτερη αντιμετώπιση της εγκύου.
Τι είναι η μακροσωμία του εμβρύου;
Ως μακροσωμία έχει ορισθεί το βάρος γέννησης του εμβρύου ίσο ή μεγαλύτερο των 4500g βάσει των εκατοστιαίων θέσεων ως μεγαλύτερο ή ίσο της 95ης εκατοστιαίας θέσης. Η συχνότητα της μακροσωμίας είναι 5-10% για τα νεογέννητα άνω των 4000g και 1-2%για εκείνα που ζυγίζουν άνω των 4500g. Σύμφωνα με πιο πρόσφατα στοιχεία ενώ τα νεογνά με βάρος γέννησης μεταξύ 4000g-4500g ανευρίσκεται στο 10% των μη διαβητικών μητέρων, για τις διαβητικές το ποσοστό αυτό ανέρχεται στο 23%. Η μακροσωμία αυξάνει τη μητρική και βρεφική νοσηρότητα και θνησιμότητα γιατί μπορεί να οδηγήσει σε δυστοκία ώμων, παράλυση του Εrb, κατάγματα και άλλα τραύματα στο σκελετό του εμβρύου και περιγεννητική ασφυξία, ενώ από τη μητέρα δυνατόν να παρατηρηθούν τραύματα του πυελικού σωλήνα και αιμορραγία μετά τον τοκετό.















